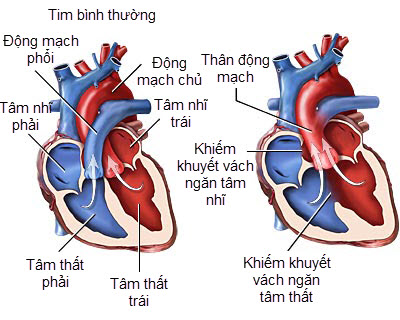
Bệnh tim bẩm sinh đang là nỗi lo và là mối quan tâm hàng đầu của các bậc cha mẹ hiện nay,nhưng nếu trẻ mắc bệnh tim bẩm sinh được phát hiện sớm và điều trị đúng cách sẽ có thể giúp trẻ phát triển và hòa nhập tốt vào xã hội.
- Bệnh Tay Chân Miệng – Bệnh Nguyên Và Điều Trị
- Phòng Tránh Viêm Phế Quản Cho Bé
- Lưu Ý Khi Chăm Sóc Trẻ Sau Điều Trị Lồng Ruột
1. Thông nhĩ
Phần lớn thông nhĩ không dẫn đến suy tim. Độ chênh áp lực giữa 2 buồng nhĩ không cao do đó thông nhĩ cũng không bị biến chứng viêm nội tâm mạc nhiễm trùng. Do đó thường không cần phải dùng kháng sinh dự phòng khi nhổ răng, chữa răng hoặc làm thủ thuật ngoại khoa.
2. Nội khoa
Chỉ có vai trò tương đối nhất là khi chưa có chỉ định phẫu thuật như:
- Điều trị bội nhiễm phổi.
- Điều trị rối loạn nhịp khi có rung nhĩ, nhịp nhanh kịch phát trên thất.
- Điều trị suy tim.
- Điều trị phòng chống tắc mạch.
Đóng lỗ thông liên nhĩ bằng ống thông đưa một dụng cụ gọi là dù đôi đưa vào lỗ thông để bít là một thủ thuật được các nhà nội tim mạch thực hiện.
3. Ngoại khoa
Bằng phẫu thuật tuần hoàn ngoài cơ thể, đóng lỗ thông liên nhĩ bằng cách khâu trực tiếp hay bằng miếng vá tổng hợp. Thông nhĩ có thể tự đóng với tần suất từ 14Chỉ định phẫu thuật: tuổi phẫu thuật thay đổi có tác giả cho nên mỗ ở tuồi đi học từ 3- 5, hoặc có thể mỗ ở tuổi từ 15 -20 tuy vậy nhìn chung chỉ định phẫu thuật thông nhĩ thường không khẩn cấp như thông thất vì biến chứng tăng áp phổi thường xẩy ra muộn hơn. Có nghiên cứu cho người lớn tuổi mới phát hiện cũng nên mỗ. Chỉ định thường thống nhất khi:
- Chỉ số dòng máu phổi/ chỉ số dòng máu động mạch toàn thể (1.5/l)
- Chưa đổi shunt (nồng độ O2 bảo hòa động mạch (92% hoặc sức cản ĐMP < 15 đơn vị Woods/m2 cơ thể).
Không phẫu thuật khi: áp lực động mạch phổi đo bằng Doppler gần bằng áp lực mạch hệ thống, luồng thông rất ít và 2 chiều, độ bảo hoà O2 lúc nghĩ dưới 92% và giảm hơn khi gắng sức. (Viện tim TP Hồ chí Minh)
3.1 Thông liên thất (Thông liên thất)
Về nội khoa nói chung cần điều trị các biến chứng của Thông liên thất như suy tim, bội nhiễm phổi, viêm nội tâm mạc nhiễm trùng. Phẫu thuật trẻ sơ sinh thường có tử vong cao 10-20% so với trẻ lớn 2%. Thông liên thất cũng có thể tự đóng, các trường hợp nặng để lâu dễ chuyển sang hội chứng Eisenmenger khó khăn khi phẫu thuật.
3.2 Thông thất có lỗ thông nhỏ, shunt nhỏ
Không có chỉ định ngoại khoa vì bệnh nhân thích nghi tốt. Chỉ cần dự phòng nhiễm trùng nội tâm mạc. Tuy vậy Thông liên thất lỗ nhỏ có kèm hở van động mạch chủ (hội chứng Laubry – Pezzi) dù nhẹ cũng nên mỗ sớm.
3.3 Thông thất lớn, shunt trái – phải lớn (thông liên thất nhóm II)
Chiếm 50%. Nội khoa giúp điều trị các biến chứng hai khi bệnh nhân không có chỉ định phẫu thuật. Điều trị chủ yếu ngoại khoa với tuần hoàn ngoài cơ thể, bằng cách dùng miếng vá nhân tạo. Nguy cơ tử vong từ 1-2% trong thể nhẹ và < 10% trong thể nặng. Tai biến phẫu thuật thường gặp do tổn thương bó His gây bloc nhĩ thất hay bloc nhánh.
Chỉ định: nên đặt vấn đề sớm tuổi từ 2 -10, chỉ số áp lực động mạch phổi/ áp lực động mạch toàn thể (0.75 kèm theo suy tim cần phẫu thuật ngay. Nếu suy tim ổn định khi điều trị nội khoa
Ngoài hai nhóm máu lâm sàng trên còn hai nhóm đặc biệt khác ít gặp hơn:
- Nhóm III với sự tăng áp phổi nặng, gần với hội chứng Eisenmenger nhưng shunt trái-phải vẫn còn dù rất yếu. Không có chỉ định phẫu thuật.
- Nhóm IV với hẹp van hay phễu ĐMP (Thông liên thất có bảo vệ phổi) gần với tứ chứng Fallot, nhưng shunt trái – phải vẫn còn dù rất yếu. Cần phẩu thuật nếu dày thất phải rõ.
3.4 Còn ống động mạch
Tất cả bệnh nhân Còn ống động mạch nếu không tự đóng được cần chỉ định phẫu thuật do có nhiều nguy cơ nếu không giải quyết như: viêm nội tâm nhiễm trùng, suy tim trái, tăng áp phổi, vôi hoá ống động mạch.
Nội khoa
Ở trẻ sơ sinh và còn bú có thể dùng indometacine (Indocid) 25mgx 1-2 viên/ngày 1 tháng làm đóng lại ống động mạch do thuốc ức chế tác dụng co thắt của Prostacycline. Có tác giả sử dụng Aspirine cũng có kết quả. Nếu không có kết quả.
Ngoại khoa
Bằng thủ thuật cắt buộc hay nút lỗ thông nếu lỗ thông đường kính dưới 5mm và trẻ (8kg. Áp dụng phẫu thuật với tuổi từ 1-2 tuổi nhưng có thể lớn hơn nhưng chưa đổi shunt. Tỷ lệ nguy cơ tử vong khi phẫu thuật từ 1-2% do suy tim, Osler.
Theo Kirklin tất cả Còn ống động mạch có triệu chứng hoặc trẻ không lớn dù đã điều trị nội khoa tích cực có thể phẫu thuật ở bất kỳ tuổi nào.
Còn ống động mạch với shunt lớn và tăng áp phổi nhẹ:
Điều trị ngoại khoa: Cắt buộc. Nguy cơ tử vong cao hơn so với nhóm trên.
Còn ống động mạch với shunt nhỏ và tăng áp lực phổi nặng.
Điều trị: Chỉ định phẫu thuật cần bàn cải.
Nếu sức cản áp lực phổi trên 10 đv /m2, không còn chỉ định phẫu thuật. Nếu sức cản mạch phổi thấp hơn nhưng ống động mạch ngắn, vôi hoá nhiều nên phẫu thuật tim hở tránh vỡ động mạch khi kẹp trong phẫu thuật kín.
3.5 Tứ chứng Fallot
Nội khoa:
Điều trị chỉ có tính tạm thời, làm bớt các triệu chứng chuẩn bị cho phẫu thuật. Giảm sự tống máu thất phải bằng các thuốc ức chế bêta như propanolol 40mg x 1 v uống. Cho thuốc chống đông hay chống ngưng tập tiểu cầu như Aspirine 0.25g/ ngày. Trẻ sơ sinh có tuần hoàn phổi không đủ có thể chuyền prostaglandine E1 để giữ ống động mạch mở. Tất cả trẻ có dung tích hống cầu cao cần cho thêm viên sắt uống. Chống cơn thiếu Oxy kịch phát: cho nằm đầu thấp gối – ngực, O2, Morphine 1ctg 0.01-0.1 mg/kg TB, truyền natri bicarbonate.
Ngoại khoa:
Có thể phẫu thuật tạm thời hoặc phẫu thuật sửa chữa. Tuổi lý tưởng để phẫu thuật sửa chữa hay tận gốc (vá lỗ thông thất bằng mảnh ghép và sửa chữa hẹp ĐMP rộng ra) là 2 tuổi. Để chậm tuổi lớn sẽ có nhiều biến chứng sau mổ.
Tình trạng thất trái và kích thước động mạch phổi là những yếu tố quan trọng giúp quyết định kỹ thuật nầy.
Về phẫu thuật tạm thời có hay kỹ thuật thông dụng là Blalock – Taussig (nối hạ đòn trái và nhánh trái ĐMP) và Blalock – Taussig có biến cải (nối bằng ống Gore- Tex). Không thực hiện phẫu thuật Blalock – Taussig ở trẻ nhỏ dưới 6 tháng tuổi hoặc ĐMP có đường kính (3mm vì dễ bị thuyên tắc.
Cần giải phẫu sớm khi triệu chứng cơ năng ngày càng tăng hoặc thể tích hồng cầu khoảng 65%.
Tỷ lệ tử vong khoảng < 5% đối với Blalock và 10% đối với điều trị tận gốc. Kỹ thuật Blalock chỉ cho kết quả tốt trong khoảng 50% trường hợp trong vòng 10 năm.
3.6 Hẹp động mạch phổi
Nội khoa: ít có tác dụng. Được coi nhẹ khi độ chênh áp lực thất phải/ ĐMP (25 mmHg, nặng khi độ chênh từ 25-50 mmHg. Can thiệp càng chậm càng hẹp nặng hơn do phì đại vùng phễu. Có thể áp dụng phương pháp nông van thay cho phẫu thuật mở. Hiện nay chỉ định nong bóng qua da nhưng có giá trị cao nếu tuổi nhỏ. Đây là phương pháp chọn lọc, tử vong hầu như không có.
Ngoại khoa: chỉ áp dụng khi không nong van qua da được. Khi áp lực thất phải cao hơn áp lực động mạch phổi trên 50 mmHg. Phẫu thuật tạo van động mạch phổi hai lá có kèm theo hay không sửa chữa phễu phổi. Khi có suy tim phải tỉ lệ tử vong cao trên 14%.
3.7 Hẹp eo động mạch chủ
Ngoại khoa: Cần đặt vấn đề phẫu thuật ngay khi bệnh nhân còn chịu đựng được. Tuổi lý tưởng là từ 10 -15 tuổi, về sau nguy cơ cao do bị xơ vữa phối hợp. Nguy cơ tử vong dưới 5%. Phẫu thuật bằng cách nối tận hoặc bắt cầu nối bằng ống nhân tạo.
Phức hợp và hội chứng EISENMENGER
Nội khoa: điều trị biến chứng suy tim: O2, trợ tim, lợi tiểu…
Ngoại khoa: không có chỉ định phẫu thuật ngoại trừ thay tim.
Nguồn: Cao đẳng Điều dưỡng TP HCM